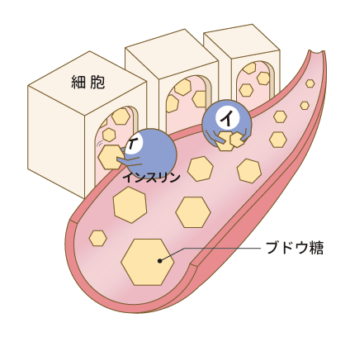
食事で摂取した糖質(炭水化物)は分解されてブドウ糖となり、血液によって全身の臓器や組織に運ばれ細胞内に取り込まれることで、体を動かすエネルギーの元になります。
糖を細胞内に取り込む役目は、膵臓のランゲルハンス島にあるβ細胞から分泌される「インスリン」と呼ばれるホルモンが担っています。何らかの原因でインスリンの働きが悪くなったり分泌量が減少すると、糖をうまく細胞内に取り込めず血液中のブドウ糖の量が増加してしまいます。このように血中の糖の濃度が上昇し、高血糖の状態が続くことを糖尿病といいます。
高血糖の状態を引き起こす原因によって、糖尿病は大きく4つに分類されます。
主に自己免疫疾患によってインスリンを分泌するβ細胞が破壊され、体内でほとんどインスリンが作れなくなり発症します。発症に生活習慣は関係なく、発症後は定期的に体外からインスリンを補給するインスリン療法を継続していく必要があります。どの年代の方でも発症する可能性はありますが、比較的小児や若い年代での発症が多くみられます。
遺伝や生活習慣などが原因で膵臓の働きが阻害され、インスリンの作用不足や分泌量が減少することで高血糖状態になります。糖尿病患者のうち9割以上が2型糖尿病であり、食生活の欧米化によって若い年代の発症者も増加傾向にあります。
妊娠をきっかけに血糖の上昇などの糖尿病症状が現れることを妊娠糖尿病といいます。妊娠前に比べて、妊娠中は空腹時の血糖値が下がりやすく、一方で食後の血糖値は上がりやすくなっているため細やかな血糖管理が大切です。
糖尿病以外の病気や治療薬の影響で高血糖の状態になり、糖尿病を発症する場合があります。
2型糖尿病の早期段階では自覚症状がほとんどないため、気付かないうちに病状が進行し合併症を発症している恐れがあります。
高血糖状態になると、下記のような自覚症状を感じる場合もあります。
2型糖尿病に比べて1型糖尿病は進行が速く、高血糖により上記症状を感じ始めてから早ければ数日~3カ月程度でインスリン療法が必要になります。高血糖を放置しているとケトーシス、ケトアシドーシスの状態となり、嘔吐や腹痛、意識障害などを引き起こし命にも関わるため注意が必要です。
糖尿病が進行すると、血管がもろく傷つきやすくなり全身の臓器に影響を及ぼします。糖尿病の合併症には、年単位でゆっくり進行する「慢性合併症」と、インスリン不足で急激に生じる「急性合併症」の2種類があります。慢性・急性どちらの合併症も、発症すると寿命や生活の質(QOL)を著しく低下させるので、早期発見・早期治療がとても大切です。
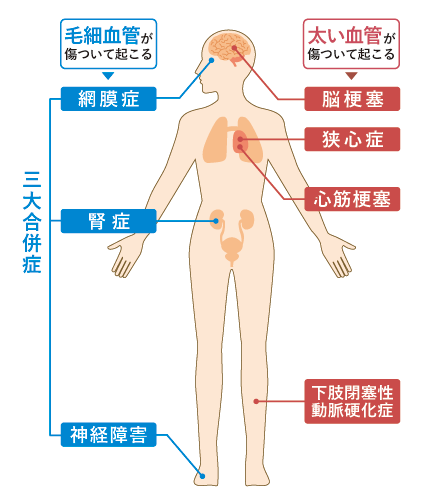
慢性合併症のなかでも、毛細血管など細い血管での合併症は「細小血管障害」、比較的太い血管で起こる合併症は「大血管障害」と大別されます。
毛細血管が集中している眼、腎臓、神経では特に合併症が起こりやすく、糖尿病の3大合併症と呼ばれています。
○網膜症
網膜内の細小血管に血流が行かなくなったりすることで、眼底出血や網膜剥離を引き起こし視力低下や視野狭窄、失明を招きます。
○腎症
血液の老廃物をうまくろ過できなくなり、タンパク尿やむくみ、だるさなどの症状が現れます。腎不全になると、人工的に血液ろ過を行う透析療法が必要になります。
○神経障害
自律神経への異常がみられるようになり、異常発汗や膀胱障害、立ちくらみなどの症状が現れます。また、知覚神経障害によってケガや火傷への感覚が鈍感になると、感染や壊疽の原因となります。
高血糖状態によって太い血管の動脈硬化が進行すると、脳梗塞や心筋梗塞、狭心症、閉塞性動脈硬化症などを発症するリスクがとても高くなります。動脈硬化の進行を防ぐためには、糖尿病の治療はもちろんですが、血圧やコレステロールに関してもしっかりとコントロールすることが必要です。
高血糖状態が続くと体の抵抗力が弱まるため、感染症にかかりやすくなります。風邪やインフルエンザ、尿路感染症、皮膚感染症、歯周病などが主な例です。
糖尿病ケトアシドーシスや高血糖高浸透圧症候群などが急性合併症の代表例ですが、発症すると急激な血糖上昇によって意識障害や死に至る恐れがあります。糖尿病治療中の方が食事や水分摂取を怠ったり、インスリン注射を自己中断することは急性合併症の要因にもなりえますので十分注意しましょう。
糖尿病は一度発症すると完治しませんが、血糖コントロールを継続して行い合併症を予防し、少しでも軽症に留めておけると身体的にも経済的にも負担がとても軽くなります。
1型糖尿病の方は、インスリン注射と低血糖を起こさないよう食事療法も組み合わせながら血糖コントロールを行います。2型糖尿病の方は、まずは食事療法と運動療法から始めて経過をみますが、病状によっては薬物療法も取り入れます。
糖尿病のタイプに関わらず、食事療法は治療の土台となるため行う必要があります。
食事療養のポイントは、定められた摂取エネルギー量のなかでバランスの良い食事をすることです。生活習慣病の予防のためにも塩分と脂質は控えめにすべきですが、食べすぎや栄養バランスに注意していれば食べてはいけないものはありません。1日に必要なエネルギー量は体格や運動量などによって人それぞれなので、医師や管理栄養士の指示のもと決定しましょう。
また、献立を決める際は食品交換表の利用がおすすめです。食品交換表には食品が栄養素ごとに分類されており、1単位80kcalとして1単位分の食品の重さも記載されているため、簡単に栄養バランスの整った食事を摂ることができます。他にも、よく噛んでゆっくり食べたり、1日3食規則正しい時間に食べるなど少しの工夫で急激な血糖上昇を防ぐことができますので、ぜひ取り入れてみましょう。
食事療法と一緒に組み合わせて行うことで、より治療の効果を得ることができます。運動や筋肉量の増加は、血糖値の安定につながり動脈硬化や高血圧、脂質異常症などの予防にも役立ちます。ただし、合併症など病状によっては運動を制限しなければいけない場合もありますので、主治医と相談して行ってください。
また、運動療法を継続するためには、自分にあった方法で習慣化することが大切です。週に3~5回程度、ウォーキングやジョギングなど軽く汗が出る程度の運動量が理想ですが、体調や天候が悪い日は無理せず休みましょう。
1型糖尿病の方はインスリンをほとんど作れないため、インスリン注射による治療の早期開始が必要です。一方で2型糖尿病の方は、食事療法・運動療法をしばらく継続しても血糖コントロールが十分でない場合に薬物療法を開始します。
経口薬
基本的には経口薬による血糖コントロールから開始します。どの経口薬も血糖値を下げる目的は一緒ですが、インスリン分泌促進や糖の吸収・排泄調整など薬によってそれぞれ作用が異なります。そのため、患者さんの病状や高血糖になる原因に適した薬を選択し、場合によっては数種類組み合わせて服薬します。
注射薬
食事療法や経口薬など他の治療で血糖を良好に保てない場合は、インスリン注射を使用します。膵臓がインスリンを出す力が残っており血糖コントロールが改善された場合は、再び経口薬での治療に切り替えるケースもあります。また、治療開始時・中断時など著しい高血糖状態の時や膵臓を休めて回復させる目的で一時的に使用することもあります。インスリン製剤も種類によって持続時間や効果が現れるまでの時間は異なりますので、ライフスタイルや病状にあわせて選択します。消化管ホルモンの1種であるGLP-1の作用を持つ注射薬は、血糖を改善するだけでなく肥満を予防する効果もあり、広く使われるようになっています。
糖尿病について知識を深め、上手に付き合っていけるように、定期的に糖尿病教室を開催しています。医師や管理栄養士、薬剤師など多職種スタッフが講師として参加しているため、講義の際に食生活や運動方法など糖尿病にまつわるお悩みを気軽にご相談いただけます。
石橋 修
【内科、代謝・内分泌内科】

 外来診療
外来診療
診療科によって休診の場合があります。事前に診療担当表をご確認ください。
ご予約のお問合せは10:00以降(乳腺外科、婦人科、眼科は月~金曜13:00以降、土曜10:00以降)にお願いいたします。
■「婦人科、乳腺外科、小児科、形成外科」は初めての方でもWebから予約ができます。
 入院・お見舞い
入院・お見舞い
 健診・人間ドック
健診・人間ドック
 アクセス
アクセス
診療科によって休診の場合があります。事前に診療担当表をご確認ください。
ご予約のお問合せは10:00以降(乳腺外科、婦人科、眼科は月~金曜13:00以降、土曜10:00以降)にお願いいたします。
■「婦人科、乳腺外科、小児科、形成外科」は初めての方でもWebから予約ができます。